بیماری لوپوس یک اختلال خودایمنی است که بر بخشهای مختلف بدن تأثیر میگذارد. این بیماری زمانی رخ میدهد که سیستم ایمنی بدن، به جای محافظت از بدن در برابر میکروبها، به بافتها و اندامهای خود حمله میکند.
نتیجه این حمله میتواند التهاب، درد و آسیب به بخشهای مختلف بدن مانند پوست، مفاصل، کلیهها، قلب و حتی مغز باشد. لوپوس به شکلهای مختلفی ظاهر میشود؛ از راشهای پوستی قرمز و حساس تا خستگی شدید و مشکلات جدیتر در اندامهای داخلی. این بیماری گاهی خفیف و گاهی شدید است و ممکن است بین دورههای تشدید علائم (flare-up) و بهبود در رفت و آمد باشد.
برای بسیاری از بیماران، لوپوس نه فقط یک بیماری جسمی، بلکه یک چالش عاطفی و روانی نیز است. احساس سردرگمی درباره علائم یا نگرانی از آینده میتواند بخشی از تجربه زندگی با لوپوس باشد. اما خبر خوب این است که با پیشرفت علم پزشکی، تشخیص زودهنگام و درمان مناسب، افراد مبتلا به لوپوس میتوانند زندگی فعال و سالمی داشته باشند.
در این مطلب از مجله پزشکی دکتردکتر، به بررسی کامل بیماری لوپوس، از جمله انواع آن، علائم، علل، تشخیص و درمانش میپردازیم.
درانتها اگر سوالی دارید، در قسمت نظرات بنویسید. کارشناس سلامتی دکتردکتر به آن پاسخ خواهد داد.
بیماری لوپوس چگونه ایجاد میشود؟
لوپوس یک بیماری خودایمنی مزمن است. در حالت طبیعی، سیستم ایمنی بدن وظیفه محافظت از ما در برابر عوامل بیماریزا مانند باکتریها، ویروسها و قارچها را برعهده دارد. اما در بیماریهای خودایمنی، این سیستم دچار خطا شده و به جای حمله به مهاجمان خارجی، به اشتباه شروع به حمله به سلولها و بافتهای سالم خود بدن میکند. این حمله منجر به التهاب، آسیب بافتی و در نهایت اختلال در عملکرد اندامها میشود.
ایجاد لوپوس یک فرآیند پیچیده است که ترکیبی از عوامل مختلف در آن نقش دارند. نقش ژنتیک در این میان بسیار پررنگ است؛ یعنی افرادی که سابقه خانوادگی لوپوس دارند، بیشتر در معرض خطر ابتلا هستند. با این حال، داشتن ژنهای مرتبط با لوپوس به تنهایی به معنای ابتلا به بیماری نیست و بسیاری از افراد با این ژنها هرگز به لوپوس مبتلا نمیشوند.
اما برخی محرکهای محیطی باعث فعال شدن سیستم ایمنی و بروز علائم این بیماری در افرادی که از نظر ژنتیکی مستعد هستند، میشوند؛ مانند عفونتها به خصوص عفونتهای ویروسی، قرار گرفتن در معرض نور خورشید، مصرف برخی داروها، استرس و حتی مواجهه با بعضی سموم. در واقع، بیماری محصول یک تعامل پیچیده بین عوامل ژنتیکی و محیطی است که پاسخ ایمنی غیرطبیعی بدن را فعال میکند.
براساس مقالات منتشر شده در وبسایت mayoclinic،
لوپوس زمانی رخ میدهد که سیستم ایمنی بدن شما به بافتها و اندامهای خودتان حمله میکند.
علائم لوپوس
لوپوس یک بیماری خودایمنی مزمن است که سیستم ایمنی بدن به بافتها و اندامهای خود حمله میکند و علائم آن میتواند بسیار متنوع باشد، زیرا تقریباً هر عضو بدن ممکن است درگیر شود. شایعترین علائم لوپوس شامل موارد زیر است:
- خستگی و ضعف عمومی
- گزگز دست و پا
- تب خفیف و کاهش اشتها
- درد یا تورم مفاصل و عضلات
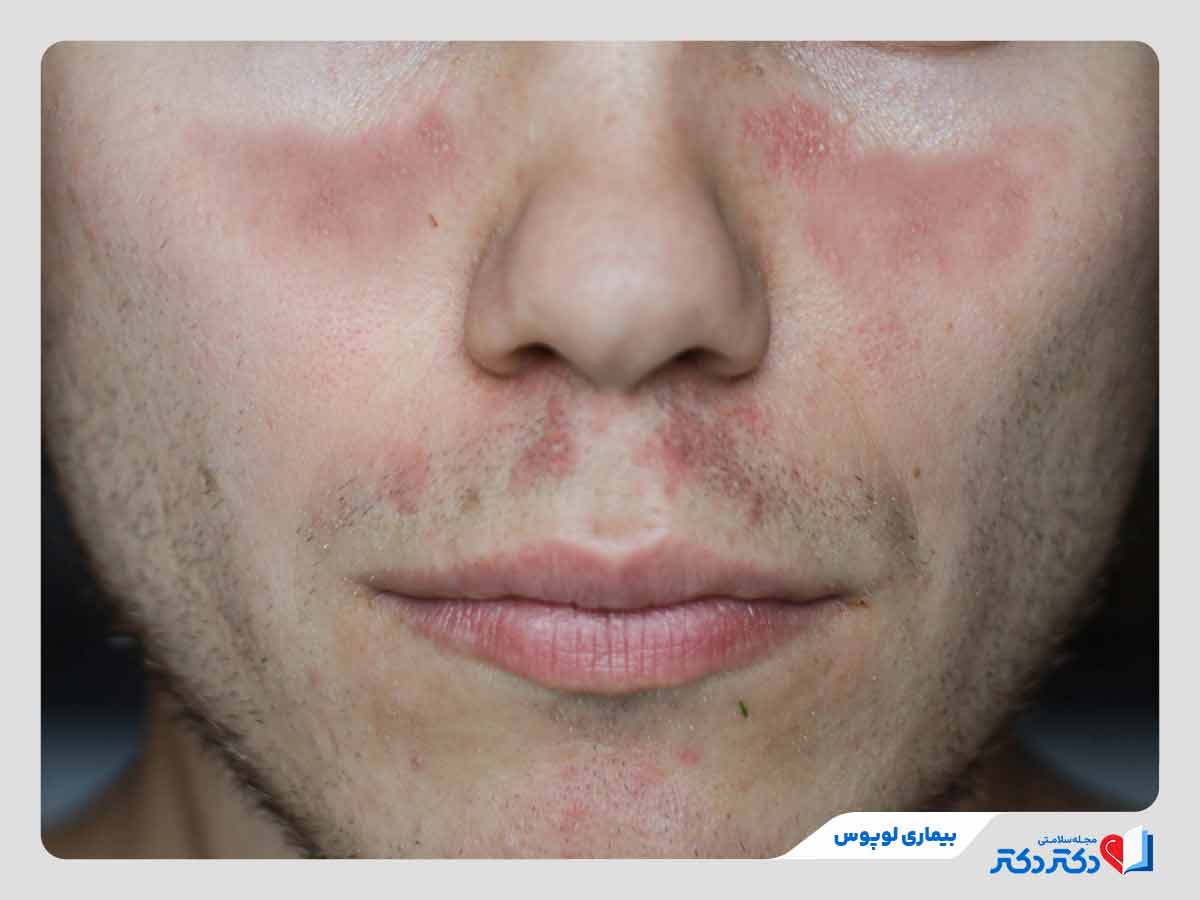
- بثورات پوستی، به ویژه روی صورت
- ریزش مو و زخمهای دهانی
- تورم دستها، پاها یا اطراف چشم
- علائم قلبی یا ریوی مثل درد قفسه سینه
- مشکلات عصبی مثل سردرد یا تغییر خلق و خو
نکته! احساس درد در انگشتان مخصوصا در قسمت ابتدایی آن ممکن است دلایل مختلفی داشته باشد اما گاهی، علت درد انگشتان دست، همین بیماری است.
انواع بیماری لوپوس
این بیماری خود ایمنی به چند نوع تقسیم میشود که هر کدام ویژگیهای خاص خود را دارند. شناخت انواع لوپوس کمک میکند تا بیماران و پزشکان درمان مناسبتری برای این بیماری انتخاب کنند. در ادامه، به بررسی اصلیترین انواع آن میپردازیم.
لوپوس سیستمیک (SLE)
لوپوس اریتماتوز سیستمیک (SLE) شایعترین و جدیترین نوع این بیماری است که حدود 70 درصد از موارد آن را شامل میشود. این نوع که در اصطلاح عامیانه به آن روماتیسم لوپوس میگویند، میتواند تقریبا هر عضوی از بدن را تحت تأثیر قرار دهد.
علائم SLE بسیار متنوع است و از تب و خستگی شدید گرفته تا درد مفاصل، بثورات پوستی، مشکلات کلیوی، قلبی، ریوی، مغزی و خونی را در بر میگیرد. شدت بیماری در افراد مختلف متفاوت است و میتواند از خفیف تا شدید متغیر باشد. دورههای شعلهور شدن بیماری و فروکش کردن آن از ویژگیهای SLE است.
لوپوس پوستی (DLE و SCLE)
لوپوس پوستی عمدتا پوست را درگیر میکند. نوع دیسکوئید این بیماری باعث ضایعات دایرهای قرمز روی پوست میشود که ممکن است جای زخم باقی بگذارد. نوع فوق حاد این دسته از بیماری های پوستی با راشهای حلقوی یا پوستهدار همراه است و اغلب با نور خورشید شدت میگیرد.
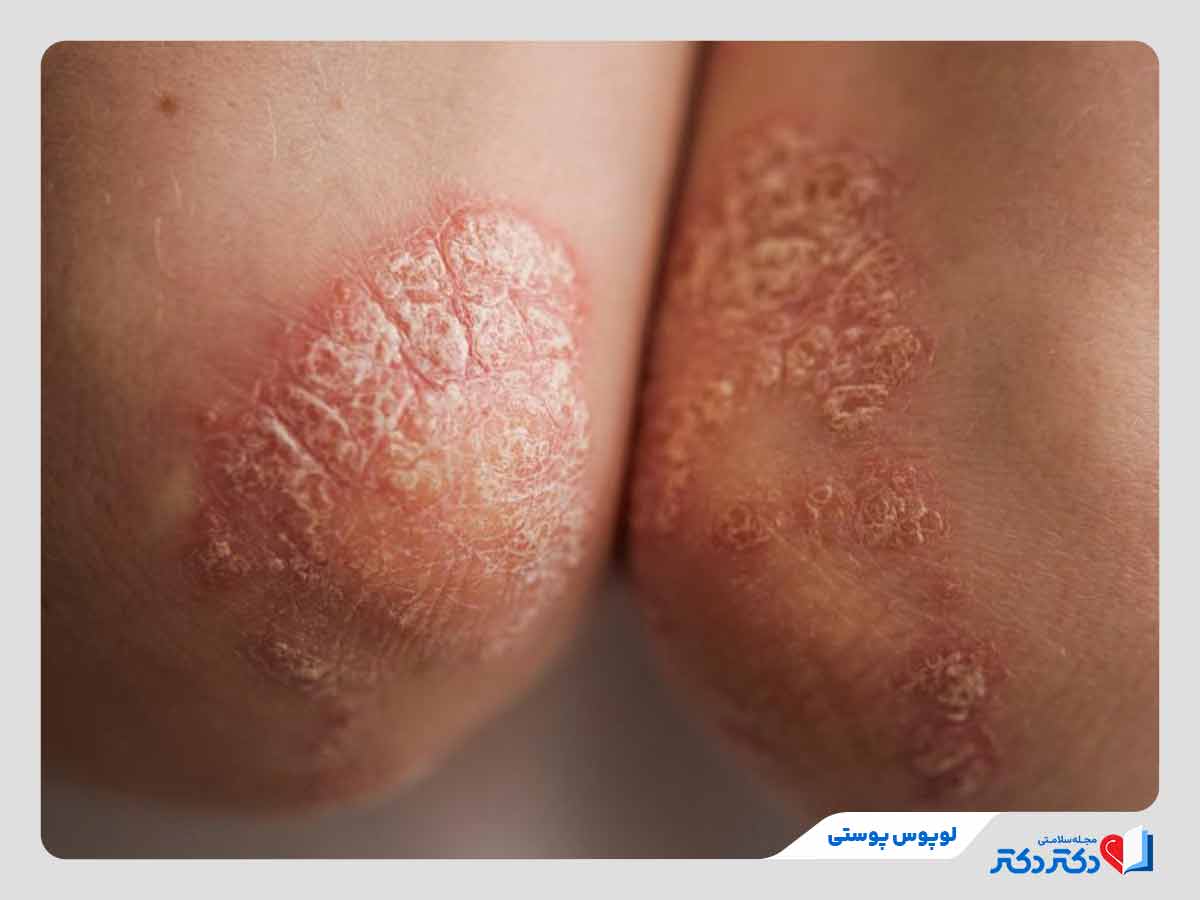
لوپوس دارویی
لوپوس دارویی در اثر مصرف برخی داروها مانند هیدرالازین یا پروکائینآمید ایجاد میشود. علائم آن شبیه به نوع سیستمیک است، اما خفیفتر. خوشبختانه، پس از قطع مصرف داروی مسبب، علائم معمولا در عرض چند هفته یا چند ماه از بین میروند.
لوپوس نوزادی
لوپوس نوزادی یک بیماری نادر است که نوزادان را درگیر میکند. این نوع بیماری زمانی اتفاق میافتد که مادر بهطور همزمان مبتلا یا یک بیماری خودایمنی دیگر باشد و آنتیبادیهای خاصی را به جنین خود منتقل کند. این آنتیبادیها در نوزاد منجر به ایجاد بثورات پوستی، مشکلات کبدی و مشکلات خونی میشوند.
مهمترین عارضه لوپوس نوزادی، بلوک قلبی مادرزادی است که نوزاد را نیازمند ضربانساز میکند. خوشبختانه، بیشتر علائم این نوع موقتی هستند و طی چند ماه پس از تولد، با از بین رفتن آنتیبادیهای مادر از بدن نوزاد، از بین میروند. البته این مورد با موارد لوپوس در کودکان متفاوت است.
علائم این بیماری چیست؟
علائم این بیماری بسیار متغیر و دورهای است، بهطوریکه گاهی شدت مییابد و گاهی فروکش میکند. از شایعترین علائم عمومی آن میتوان به موارد زیر اشاره کرد:
- خستگی مفرط
- تب بدون علت مشخص
- کاهش یا افزایش وزن ناخواسته
- درد یا خشکی مفاصل
- بثورات پوستی بهویژه راش پروانهای شکل روی گونهها و پل بینی
- حساسیت به نور خورشید
- تغییر رنگ انگشتان در برابر سرما
از سوی دیگر، لوپوس بر اندامهای داخلی نیز تاثیر میگذارد، بنابراین علائم آن گاهی در قلب، ریه، کلیه یا سیستم عصبی هم بروز میکند. به عنوان مثال، درگیری کلیه ممکن است باعث ورم پاها یا افزایش فشار خون شود، آسیب به ریه یا قلب نیز درد قفسه سینه و تنگی نفس را بهدنبال دارد. همچنین مشکلات عصبی مانند سردردهای مکرر، اختلال حافظه یا تغییرات خلقی از دیگر علائم محتمل این بیماری هستند.
لوپوس پوستی چیست و چه علائمی دارد؟
لوپوس پوستی نوعی از این بیماری است که میتواند باعث راشهای قرمز، پوستهدار یا زخمدار شود. این نوع اغلب با قرار گرفتن در معرض نور خورشید شدت گرفته و ممکن است جای زخم باقی بگذارد. در ادامه، به جزئیات بیشتری میپردازیم:
تفاوت آن با لوپوس سیستمیک
لوپوس پوستی معمولا محدود به پوست است و اندامهای داخلی را درگیر نمیکند، درحالیکه نوع سیستمیک میتواند کلیهها، قلب یا مغز را تحت تاثیر قرار دهد. با این حال، برخی افراد مبتلا به نوع پوستی ممکن است در آینده به نوع سیستمیک دچار شوند.
انواع لوپوس پوستی
لوپوس اریتماتوز دیسکوئید (DLE) شایعترین شکل لوپوس پوستی است. ضایعات پوستی ضخیم، فلسدار و قرمز رنگ از مشخصههای اصلی این نوع هستند که اغلب در نواحی در معرض نور خورشید مانند صورت، گوشها و پوست سر ظاهر میشوند. این ضایعات گاهی جای زخم دائمی یا ریزش جدی مو ایجاد میکنند. در تعداد کمی از موارد، DLE ممکن است به SLE تبدیل شود.
لوپوس اریتماتوز فوق حاد پوستی (SCLE) معمولا با ضایعات قرمز رنگ و حلقهای شکل یا بثورات شبیه پسوریازیس که به نور خورشید حساس هستند، مشخص میشود. SCLE کمتر از DLE ایجاد جای زخم میکند و معمولا با علائم سیستمیک خفیفتری همراه است.
محلهای شایع درگیری پوست
در لوپوس پوستی، ضایعات پوستی معمولا در نواحیای دیده میشوند که بیشتر در معرض نور خورشید قرار دارند. شایعترین محلها شامل صورت بهویژه گونهها و پل بینی، گردن، قسمتهای بالایی قفسه سینه، شانهها، پشت دستها و بازوها است. درگیری پوست سر نیز نسبتا شایع بوده و میتواند به ریزش موی دائمی یا موقت منجر شود.
دلیل این الگوی توزیع، حساسیت شدید به نور خورشید در بیماران لوپوس است، درنتیجه حتی نور مصنوعی یا بازتاب شده نیز میتواند ضایعات را تشدید کند. در موارد مزمن، ضایعات پوستهدار یا لکههای تیره و روشن در محل درگیری باقی میمانند و گاهی باعث اسکار دائمی میشوند.
درک ویژگیهای لوپوس پوستی و تمایز آن از لوپوس سیستمیک از اهمیت بالایی برخوردار است. این اطلاعات به بیماران کمک میکند تا علائم خود را بهتر شناسایی کرده و برای تشخیص و درمان مناسب به پزشک مراجعه کنند. در کل، لوپوس پوستی درصورت تشخیص زودهنگام قابل مدیریت است. استفاده از کرمهای ضدآفتاب و اجتناب از نور خورشید بخش مهمی از این مدیریت محسوب میشود.

علت لوپوس چیست؟
علت دقیق بیماری لوپوس ناشناخته است، اما ترکیبی از عوامل ژنتیکی، محیطی و هورمونی نقش دارند. این عوامل باعث میشوند سیستم ایمنی به اشتباه فعال شود. در ادامه، هر کدام را بررسی میکنیم.
عوامل ژنتیکی
لوپوس یک بیماری ارثی به معنای انتقال مستقیم از والدین به فرزند نیست، اما داشتن سابقه خانوادگی لوپوس یا سایر بیماریهای خودایمنی خطر ابتلا را افزایش میدهد. محققان چندین ژن را شناسایی کردهاند که با افزایش خطر ابتلا به لوپوس مرتبط هستند.
با این حال، مهم است که بدانیم بسیاری از افرادی که دارای این ژنهای مستعدکننده هستند، هرگز به لوپوس مبتلا نمیشوند. این امر نشان میدهد که ژنتیک تنها یک تکه از پازل است و سایر عوامل نیز باید وجود داشته باشند.
عوامل محیطی
عوامل محیطی میتوانند به عنوان محرک عمل کنند و در افرادی که از نظر ژنتیکی مستعد هستند، باعث فعال شدن بیماری شوند. در جدول زیر به برخی از این عوامل اشاره کردهایم:
| عامل محیطی | نقش در لوپوس پوستی |
| نور خورشید و منابع UV | تشدید ضایعات پوستی و ایجاد بثورات جدید بهدلیل حساسیت بالا به نور |
| آبوهوای گرم و خشک | افزایش تحریکپذیری پوست و تشدید قرمزی پوست یا پوستهریزی |
| سرما و باد | تحریک پدیده رینود و بدتر شدن تغییر رنگ یا زخمهای پوستی |
| مواد آرایشی و شیمیایی محرک | ایجاد التهاب یا واکنش آلرژیک روی پوست حساس بیماران |
| آلودگی هوا | تحریک التهاب پوستی از طریق افزایش استرس اکسیداتیو |
| استرس روانی | تشدید پاسخهای التهابی و شعلهور شدن ضایعات پوستی |
| برخی داروها | تحریک حساسیت به نور یا واکنشهای پوستی شبیه لوپوس |
برای مدیریت بهتر بیماری، بیماران باید از این محرکها آگاه شده و با پزشک خود برای کاهش تأثیر آنها همکاری کنند.
هورمونها و سیستم ایمنی
هورمونها، به ویژه هورمونهای جنسی زنانه مانند استروژن، نقش مهمی در لوپوس ایفا میکنند. این موضوع توضیح میدهد که چرا لوپوس در زنان به ویژه در سنین باروری حدود 9 تا 10 برابر بیشتر از مردان شایع است. استروژن میتواند بر فعالیت سیستم ایمنی تأثیر بگذارد و پاسخهای التهابی را تقویت کند.
بیماری لوپوس چه تفاوتی با سایر بیماریهای خودایمنی دارد؟
همه بیماریهای خودایمنی و مشکلات بهدنبال آنها، ناشی از حمله اشتباه سیستم ایمنی به بدن هستند، اما تفاوت این بیماریها در اندامهای هدف، نوع علائم و سیر بیماری است. در ادامه به مقایسه لوپوس با چند بیماری خودایمنی شایع دیگر میپردازیم.
تفاوت با آرتریت روماتوئید
آرتریت روماتوئید یکی از بیماریهای خود ایمنی است که باعث درد و التهاب مفاصل میشود، اما در این بیماری، برخلاف نمونههای مشابه مانند لوپوس شاهد آسیب دائمی و تغییر شکل مفصل هستیم. علاوهبر این، لوپوس یک بیماری چند سیستمی است، در حالی که RA بیشتر بر مفاصل و بافتهای اطراف آنها تاثیر میگذارد. همچنین، بثورات پوستی خاص لوپوس و حساسیت به نور، از علائم شاخصی هستند که در RA دیده نمیشوند.
تفاوت با اماس
در اماس، سیستم ایمنی به غلاف میلین اعصاب در مغز و نخاع حمله میکند و باعث علائم عصبی مانند اختلال بینایی، بیحسی، ضعف عضلانی و مشکلات تعادلی میشود. از نظر آزمایشگاهی نیز آنتیبادیهای اختصاصی لوپوس با یافتههای MRI یا LP در اماس کاملا متفاوت هستند.
تفاوت با پسوریازیس
پسوریازیس بیشتر یک بیماری خودایمنی پوستی است که با پلاکهای قرمز و پوستهدار مشخص میشود، هرچند میتواند به شکل آرتریت پسوریاتیک مفاصل را نیز درگیر کند. ضایعات پوستی پسوریازیس معمولا ضخیمتر و پوستهدارتر از بثورات لوپوس هستند و اغلب در نواحی آرنج، زانو و پوست سر دیده میشوند؛ در حالی که ضایعات پوستی لوپوس معمولا در معرض نور خورشید ایجاد یا تشدید شده و ممکن است با اسکار همراه باشند. همچنین، پسوریازیس اغلب محدود به پوست و مفاصل است و به ندرت اندامهای داخلی را درگیر میکند.
لوپوس چگونه تشخیص داده میشود؟
تشخیص لوپوس آسان نیست، زیرا این بیماری علائم متنوع و مشابه بسیاری از بیماریهای دیگر دارد. پزشک ابتدا با گرفتن شرححال کامل از بیمار، بررسی علائم و سابقه خانوادگی و انجام معاینه فیزیکی، احتمال وجود بیماری را ارزیابی میکند. توجه به الگوی علائم، مانند بثورات پوستی خاص، درد و التهاب مفاصل و مشکلات کلیوی یا قلبی نقش مهمی در تشخیص اولیه دارد.
برای تأیید تشخیص اولیه، معمولا از ترکیبی از آزمایشهای خون و ادرار استفاده میشود. از مهمترین آزمایشها میتوان به موارد زیر اشاره کرد:
- آنتیبادی ضد هستهای (ANA)
- آزمایشهای تکمیلی مانند آنتیبادی ضد dsDNA و آنتیبادی ضد Sm
- بررسی میزان فاکتورهای التهابی و شمارش کامل سلولهای خون
- بررسی عملکرد کلیه و کبد
- آزمایش ادرار برای وجود پروتئین یا خون
- روشهای تصویربرداری مانند سونوگرافی، اکوکاردیوگرافی یا سیتیاسکن
- نمونهبرداری از پوست یا کلیه
درنهایت ترکیب یافتههای بالینی، آزمایشگاهی و پاتولوژیک، همراه با پیگیری مداوم بیمار، به دکتر پوست کمک میکند تا تشخیص لوپوس را با اطمینان بیشتری مطرح کند.
روشهای درمان لوپوس چیست؟
درمان لوپوس بر اساس شدت و نوع درگیری اندامها تنظیم میشود. هدف اصلی در درمان این بیماری کنترل التهاب، کاهش فعالیت سیستم ایمنی و پیشگیری از آسیبهای بلندمدت است. در ادامه، به بررسی اصلیترین روشها میپردازیم.
درمان دارویی
روشهای درمان دارویی این بیماری شامل موارد زیر میشوند:
- داروهای ضدمالاریا مانند هیدروکسی کلروکین؛ کاهش بثورات پوستی، درد مفاصل و خستگی
- داروهای ضدالتهاب غیراستروئیدی؛ برای کنترل التهاب و درد
- کورتیکواستروئیدها؛ در موارد متوسط تا شدید برای کنترل سریع التهاب
- داروهای سرکوبکننده سیستم ایمنی؛ مانند متوترکسات، آزاتیوپرین یا مایکوفنولات موفتیل و در برخی موارد داروهای بیولوژیک مانند بلیموماپ در صورت وجود درگیریهای جدیتر مانند کلیه یا سیستم عصبی
مدیریت سبک زندگی
در کنار درمان دارویی، مدیریت سبک زندگی نقش حیاتی در کنترل لوپوس و بهبود کیفیت زندگی بیماران دارد. مهمترین اصول این مدیریت شامل موارد زیر هستند:
- محافظت در برابر نور خورشید و استفاده از کرم ضد آفتاب با SPF بالا
- استراحت کافی و پیشگیری از خستگی مفرط
- ورزش منظم مانند پیادهروی، شنا یا یوگا
- خودداری از فعالیتهای بیش از حد بهمنظور پیشگیری از خستگی
- مدیریت استرس به کمک مدیتیشن، تنفس عمیق و گذراندن وقت در طبیعت
- تغذیه سالم و استفاده از میوهها، سبزیجات و غلات کامل
- ترک سیگار
- پرهیز از عفونتها با شستن دستها، پرهیز از تماس با افراد بیمار و دریافت واکسنهای لازم
آیا بیماری لوپوس خطرناک است؟
لوپوس میتواند خطرناک باشد، بهویژه اگر بهموقع تشخیص داده نشود یا درمان مناسب انجام نگیرد. یکی از جدیترین عوارض آن، درگیری کلیهها است که ممکن است باعث نشت پروتئین در ادرار، افزایش فشار خون و در صورت عدم کنترل، نارسایی کلیه شود. آسیب کلیوی در لوپوس گاهی بدون علائم واضح پیش میرود، بنابراین آزمایش منظم ادرار و عملکرد کلیه بسیار مهم است.
از نظر قلبی، لوپوس میتواند موجب التهاب پرده قلب، التهاب عضله قلب یا افزایش خطر آترواسکلروز شود که احتمال سکته قلبی را بالا میبرد. این مشکلات معمولا با درد قفسه سینه، تنگی نفس یا تپش قلب همراه میشوند. از نظر مغزی و عصبی، لوپوس در برخی بیماران ایجاد سردردهای مکرر، تشنج، مشکلات شناختی یا حتی سکته مغزی میکند. این عوارض ناشی از التهاب عروق یا حمله مستقیم سیستم ایمنی به بافت عصبی هستند.
با این حال، لوپوس در بسیاری از موارد قابل کنترل است. درمان صحیح و پیگیری منظم، عود مجدد بیماری را کنترل، سرعت پیشرفت عوارض را کم و کیفیت زندگی بیمار را حفظ میکند. استفاده دقیق از داروها، پرهیز از عوامل محرک و تغییرات سبک زندگی به بیماران این فرصت را میدهد تا سالها بدون آسیب جدی به اندامها زندگی کنند.
بایدها و نبایدهای سبک زندگی برای مبتلایان به لوپوس
زندگی با لوپوس نیازمند تغییرات ساده اما مؤثر است. باید به بدن خود گوش دهید، از محرکها دوری کنید و روتینهای سالم بسازید. در ادامه، به بررسی جنبههای کلیدی میپردازیم.
رژیمغذایی و تغذیه در افراد مبتلا به لوپوس
تغذیه در بیماران مبتلا به لوپوس نقش مهمی در کنترل التهاب، حفظ انرژی و پیشگیری از عوارض جانبی داروها دارد. این بیماران باید رژیمی متعادل و ضدالتهابی داشته باشند. این رژیم باید شامل موارد زیر باشد:
- مصرف زیاد میوهها و سبزیجات
- مصرف ماهیهای چرب مانند سالمون و ساردین
- غلات کامل مانند برنج قهوهای، نان سبوسدار و جو دوسر
- پروتئینهای کم چرب مانند مرغ بدون پوست، بوقلمون و حبوبات
- مصرف کافی آب برای هیدراته نگه داشتن بدن
- کاهش مصرف چربیهای اشباع و ترانس مانند غذاهای فرآوری شده، فست فودها و گوشتهای چرب
- پرهیز از غذاهای شیرین حاوی قند و شکر زیاد
ضمن اینکه بیماران باید مراقب باشند که در صورت مصرف داروهای ضدانعقاد مانند وارفارین، مصرف ویتامین K را با نظر پزشک تنظیم کنند. نوشیدن آب کافی، پرهیز از الکل و محدود کردن مصرف کافئین نیز توصیه میشود. در موارد کمبود ویتامین D یا کلسیم که در بیماران این بیماری به دلیل پرهیز از نور خورشید شایع است، پزشک مکمل تجویز میکند.

اهمیت کنترل استرس
استرسهای جسمی و روانی میتوانند باعث تشدید علائم بیماری شوند. استرس مزمن سیستم ایمنی را تحریک کرده و باعث افزایش تولید مواد التهابی میشود که التهاب بافتها و آسیب به اندامهای مختلف را بهدنبال دارد. به همین دلیل، بیماران لوپوس که استرس خود را مدیریت نمیکنند، ممکن است دفعات بیشتری دچار دوره عود بیماری شوند و روند بهبودی طولانیتری داشته باشند.
علاوهبر تأثیر مستقیم بر بیماری، استرس کیفیت زندگی بیماران را کاهش داده و باعث بروز مشکلات روانی مانند اضطراب و افسردگی میشود که خود این موارد نیز چرخه معیوبی از تشدید علائم و کاهش توانمندی فرد را ایجاد میکنند. بنابراین، استفاده از روشهای مدیریت استرس مانند مدیتیشن، تمرینات تنفسی، یوگا، مشاوره روانشناسی و فعالیتهای تفریحی نقش مؤثری در بهبود وضعیت کلی بیماران لوپوس دارد و به کاهش دفعات عود بیماری و افزایش سلامت روانی و جسمی کمک میکند.
مراقبت پوستی برای لوپوس
برای بیماران مبتلا به لوپوس پوستی، مراقبت از پوست و استفاده از محصولات مراقبت پوست از اهمیت ویژهای برخوردار است و شاید بتوان گفت مهمترین عامل در کنترل دورههای تناوبی این بیماری است. برای درمان و پیشگیری از این بیماری، مراقبتهای زیر توصیه میشود:
- محافظت روزانه در برابر نور خورشید با استفاده از کرم ضد آفتاب با SPF بالا (حداقل 30)
- استفاده از مرطوبکننده برای جلوگیری از خشکی پوست، به خصوص در نواحی درگیر با ضایعات
- پیروی از دستورالعملهای پزشک در مورد استفاده از کرمها و پمادهای موضعی تجویز شده
- خودداری از قرار گرفتن طولانیمدت در معرض نور خورشید به خصوص در ساعات اوج تابش
- عدم استفاده از محصولات پوستی تحریککننده مانند محصولات حاوی الکل یا عطر
برای بیماران مبتلا به لوپوس ضروری است که در فضای باز از کلاه لبهدار و لباسهای آستین بلند با محافظت کافی استفاده کنند. این کار حتی در روزهای ابری و در طول زمستان نیز باید انجام شود.
با رعایت این بایدها و نبایدها، بیماران لوپوس میتوانند نقش فعالی در مدیریت بیماری خود داشته باشند و کیفیت زندگی بهتری را تجربه کنند. یادگیری زندگی با لوپوس یک فرآیند مداوم است و با کسب اطلاعات و همکاری با پزشک میتوان به نتایج مطلوبی دست یافت.
میتوان لوپوس را کنترل کرد!
لوپوس یک بیماری خودایمنی مزمن محسوب میشود که میتواند اندامهای مختلفی از جمله پوست، مفاصل، کلیهها، قلب و سیستم عصبی را درگیر کند. اگرچه علت دقیق آن هنوز مشخص نیست، اما ترکیبی از عوامل ژنتیکی، محیطی و هورمونی در بروز آن نقش دارند.
تشخیص زودهنگام و دقیق، همراه با یک رویکرد درمانی جامع که شامل دارو درمانی و تغییرات سبک زندگی میشود، برای کنترل بیماری و جلوگیری از عوارض جدی حیاتی است. با پیشرفتهای اخیر در پزشکی، بسیاری از افراد مبتلا به لوپوس میتوانند زندگی طبیعی و فعالی داشته باشند. زندگی با لوپوس نیازمند آگاهی، صبر و همکاری نزدیک با تیم درمانی است.
با مدیریت صحیح استرس، رژیم غذایی سالم، محافظت در برابر نور خورشید و پایبندی به درمان، میتوان به طور مؤثر با این بیماری کنار آمد و کیفیت زندگی مطلوبی را حفظ کرد. برای مدیریت و کنترل این بیماری در صورت مواجهه با علائم حتما به پزشک متخصص مراجعه کنید. با ورود به وبسایت دکتردکتر میتوانید از خدمات دکتر پوست آنلاین بهرهمند شوید. همچنین امکان سفارش آنلاین دارو هم در این وبسایت فراهم شده است.
منابع:
سوالات متداول